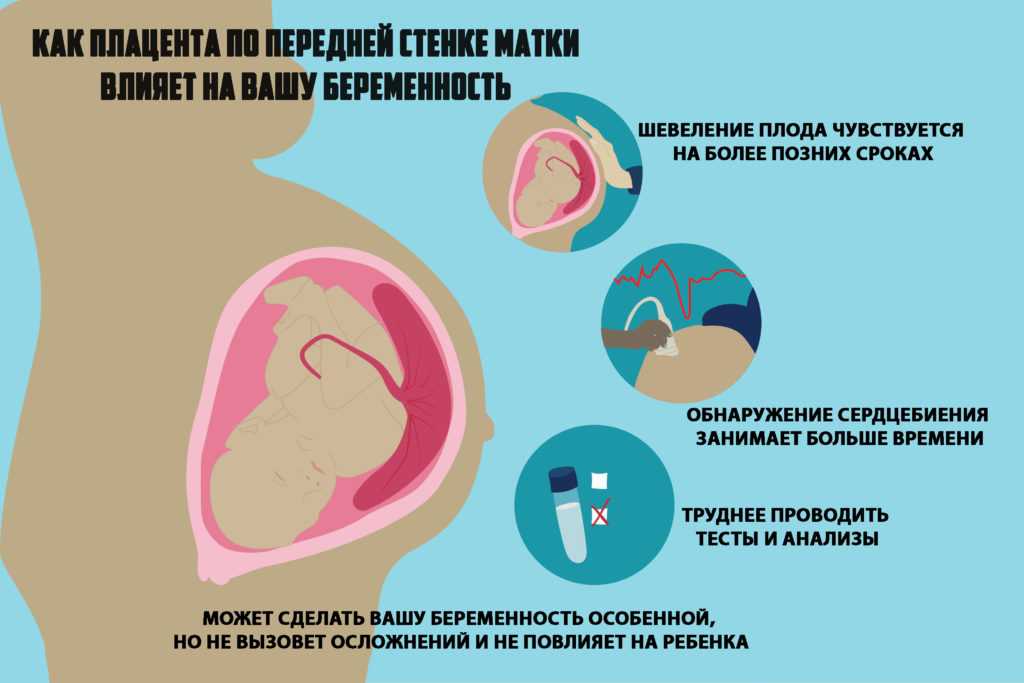
Гипоксия у взрослых: причины и последствия
Не только новорожденные могут страдать от гипоксии, но и дети более старшего возраста и взрослые также испытывают кислородное голодание, причины которого могут быть разными.
Как правило, такую гипоксию вызывают хронические заболевания:
-
Самая частая причина гипоксии у взрослых – железодефицитная анемия. Она провоцирует развитие гемической гипоксии. При этом состоянии клетки организма не получают достаточное количество кислорода по причине низкого содержания гемоглобина в крови, или при его качественных изменениях, не позволяющих гемоглобину выполнять свои функции, отчего нарушается транспортная функция крови. Для лечения этого заболевания назначаются препараты железа.
- Сердечно-сосудистая недостаточность (ХСН, венозный застой) вызывает циркуляторную гипоксию, в этом случае возникает недостаточное снабжение кровью органов и тканей, как следствие – недостаток в них кислорода. Лечение должно быть направлено на нормализацию деятельности сердца и сосудов.
- Заболевания органов дыхания вызывают дыхательный (респираторный) тип гипоксии. В легкие по разным причинам поступает недостаточный объем кислорода, отчего нарушается транспортная цепочка подачи его к клеткам и тканям.
- Могут вызывать гипоксию и острые отравления, к ним относятся отравления угарным газом, алкогольная интоксикация и прочие острые состояния. В тяжелых случаях человек впадает в состояние комы – это происходит при критическом снижении уровня кислорода в клетках головного мозга. Это состояние требует реанимационных мероприятий, поскольку несет реальную опасность для жизни.
Гипоксия у взрослых также ведет к нарушениям в работе центральной нервной системы, синдрому хронической усталости, снижению иммунитета, нарушениям сна, общему ухудшению здоровья. Для лечения гипоксии у взрослых используются различные методы, в первую очередь нужно лечить основное заболевание, вызвавшее ее.
Кислородный коктейль от хронической усталости
Справиться с последствиями гипоксии и улучшить качество жизни может помочь использование кислородных коктейлей
Это изобретение позволяет восстановить силы при переутомлении, насытить клетки кислородом, улучшить обмен веществ, усилить концентрацию, внимание и реакцию, а также имеет еще много положительных качеств
отмиранию клеток мозга
Видео: профилактика гипоксии
2012-2020 sosudinfo.ru
Вывести все публикации с меткой:
- Гипоксия
- Ишемия
- Кровообращение плода
Перейти в раздел:
Заболевания мозга и сосудов головы, цереброваскулярная диагностика, анатомия, фармакология
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
Диагностика гипоксии
Оценка состояния плода должна быть комплексной, включать в себя несколько методов, которые дополняют друг друга:
- Аускультация.

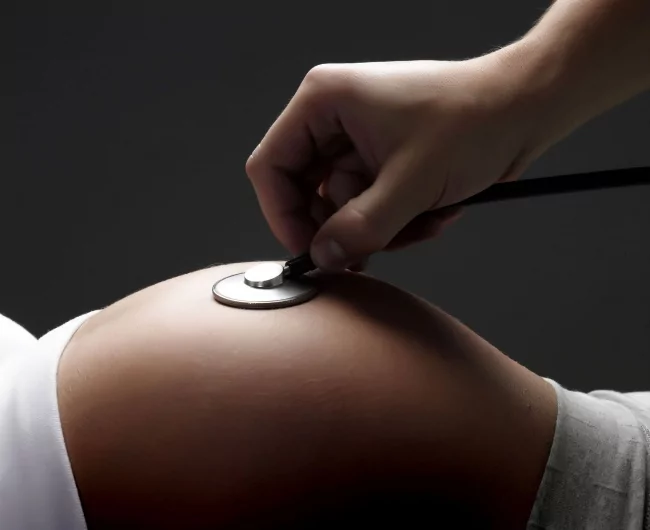
Исследование проводится при каждом посещении женщиной женской консультации, начиная с 18 – 20 недель беременности, когда становится возможным высушивание сердца плода. Для этого врач-акушер-гинеколог использует стетоскоп – прибор, представляющий собой трубочку с расширениями в виде воронки на обоих концах. Широкую часть устройства доктор прикладывает к животу матери в область наилучшего выслушивания сердца плода.
С помощью акушерского стетоскопа можно оценить частоту сердечных сокращений, ритм и звучность тонов. К выполнению манипуляции прибегают и во время родов для оценки реакции плода на сокращение матки – схватку.
Благодаря своей простоте и дешевизне метод широко используется и не имеет противопоказаний, но точность исследования уступает инструментальным. К тому же сердцебиение малыша нельзя прослушать во время схватки, а погрешность в подсчёте сокращений сердца достигает 10 – 15 ударов.
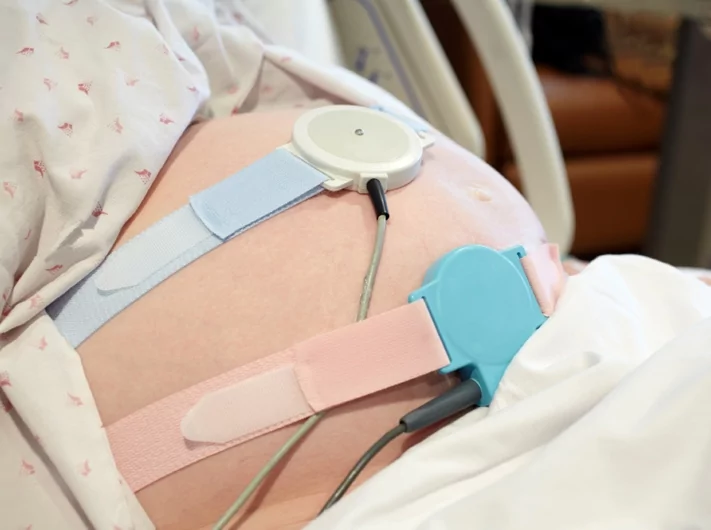
- Кардиотокография (КТГ).
Метод хорошо себя зарекомендовал в диагностике гипоксических состояний плода. Суть исследования заключается в регистрации электронной активности сердечных сокращений будущего ребёнка. Для этого на оголённый живот беременной женщине крепится специальный датчик, который регистрирует сердцебиение плода и сокращения матки. Данные, полученные при обследовании, фиксируются на листе бумаги в виде кривых.
Затем опытный специалист интерпретирует результаты кардиотокографии. Современные приборы имеют функцию автоматической расшифровки, которая помогает врачу поставить точный диагноз.
Оценки подлежат следующие параметры КТГ:
- базальный ритм – средняя частота сердечных сокращений, составляющая в норме 110 – 160 ударов в минуту;
- амплитуда – нарушение регулярности сокращения мышц сердца, колеблющаяся в норме от 5 до 30 уд/мин;
- децелерации – периоды уменьшения сердцебиений плода, повторные эпизоды которых могут указывать на серьёзное кислородное голодание у ребёнка;
- акселерации – эпизоды учащения сердечных ударов, которые возникают при сокращении матки или повышении двигательной активности плода, и не превышают 3 за четверть часа.
- Ультразвуковое исследование.
Метод является абсолютно безопасным и высокоинформативным, поэтому должен проводиться как скрининговое обследование всем женщинам. Обычно УЗИ проводится трижды: в 11 – 13 недель, 20 – 21 и 30 – 34 недели.
Кроме того, врач может назначить внеплановое исследование, если есть показания. Суть метода заключается в отражении посылаемых датчиком ультразвуковых волн от исследуемого органа. Эти сигналы фиксируются и воспроизводятся на монитор прибора.
С помощью УЗИ врач определяет состояние здоровья малыша, правильное развитие органов, двигательную активность крохи. Огромное значение имеет оценка состояния плаценты, её размер, расположение, толщина и степень созревания.
Для определения гипоксии плода ультразвуковое исследование дополняется допплерометрией, с помощью которой фиксируется движение крови в сосудах. Современные аппараты для ультразвукового исследования оснащены функцией допплерометрии.
Для каждого срока беременности подходит определённый метод диагностики гипоксии. В первом триместре наиболее информативно УЗИ, допплерометрия показательна в 18 – 26 недель беременности, а определение биопрофиля плода с 26-ой недели. Метод кардиотокографии наиболее информативен после достижения плода 30 недель гестации.
- Биопрофиль плода.

Оценка биофизического профиля плода позволяет комплексно оценить состояние здоровья крохи и выявить гипоксию. Для этого используются данные УЗИ и результаты нестрессового теста КТГ, оценки частоты акселераций.
В ходе исследования определяется 6 параметров:
- дыхательные движения плода;
- двигательная активность крохи;
- количество акселераций;
- объём околоплодных вод;
- мышечный тонус плода;
- зрелость плаценты.
Каждый показатель оценивают от 0 до 2 баллов, которые затем суммируются. Результат более 8 баллов считается нормальным, а менее 4 указывает на выраженную гипоксию.
Диагностика
Выявить начало гипоксии возможно при плановом осмотре беременной – плохие анализы (низкий гемоглобин – первый симптом дефицита кислорода в крови у матери) или жалобы женщины на снижение активности плода. После чего происходит более тщательный осмотр с целью распознать наличие кислородного голодания у эмбриона.
Первым этапом является опрос будущей мамы:
- возраст женщины;
- анамнез заболеваний;
- текущее состояние, наличие нестандартной симптоматики;
- предыдущие беременности — течение и исход;
- вредные привычки, образ жизни;
- условия работы.
Далее доктор меряет окружность живота, сопоставляет с весом и ростом матери. Изучает анализы и назначает дальнейшие инструментальные методы диагностики.
Кардиотокография
Метод позволяет высчитывать сердечные сокращения плода, а также следить за его активностью, фиксировать влияние движений матери на малыша.
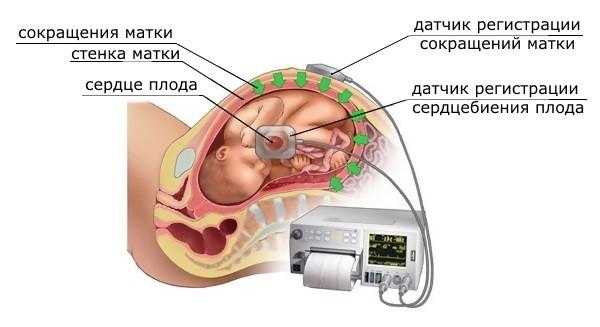
Принцип работы аппарата КТГ
Результаты исследования для здорового плода:
- сокращения сердца от 120 до 160 ударов в течение минуты;
- сердцебиение усиливается при активности эмбриона или резком движении беременной;
- отсутствует замедление сердечных сокращений.
При гипоксии плода результаты кардиотокографии будут иметь следующие особенности:
- сильно замедленное или, наоборот, ускоренное сердцебиение;
- сниженная двигательная активность эмбриона;
- наблюдаются частое уменьшение ритма сердца.
На видео подробнее рассказано о КТГ. Автор TUTTA. TV.
Допплерометрия
Один из видов ультразвуковой диагностики, при котором оцениваются сосуды и состояние кровотока в матке, плаценте и пуповине. Результатом исследования является допплерограмма, построенная на основании анализа разницы частот между посланными и отраженными сигналами от движущихся эритроцитов крови. Диагностика данным методом наиболее информативна на сроке 21-22 недели беременности.
Допплерометрия
Амниоскопия
Данный метод используется исключительно с 37 недели беременности, так присутствует высокий риск преждевременных родов. Женщина располагается в гинекологическом кресле, наружные и внутренние половые органы обрабатываются антисептиком. Через шейку внутрь матки вводится амниоскоп, с его помощью доктор исследует состояние околоплодных вод, наличие в них примесей.
Подсчет шевелений плода
Существует также тест Пирсона. При котором наблюдать нужно с момента пробуждения и до момента сна. Например, возьмем промежуток с 9 утра и до 9 вечера. Если в этот период вы ощутили менее 10 сессий шевелений (они могут длиться по пару минут), то нужно обратиться к доктору.
Ультразвуковое исследование (УЗИ)
Для диагностики гипоксии УЗИ может применяться после 20 недель беременности. На этом сроке возможно исследовать артерии в матке и выявить нарушения в работе кровотока с плацентой на ранней стадии. И также УЗИ применяется для определения структуры плаценты и уровня околоплодных вод.
УЗИ во время беременности
Причины гипоксии плода
Можно сказать, что потенциальная угроза гипоксии плода имеется у каждой беременной. Однако она не всегда развивается даже у тех, кто имеет высокий риск ее появления. Предсказать, как будет вести себя организм беременной на протяжении долгих месяцев, очень сложно, поэтому предварительно специалист просчитывает все имеющиеся риски осложнений и старается их предотвратить. Заключения вроде «угрожаемая по внутриутробной гипоксии плода», «угроза гипоксии плода», нередко фигурирующие в промежуточных диагнозах, не должны пугать беременную, так как они лишь означают, что врач выявил провоцирующий фактор, и будет стараться его компенсировать.
Следует отметить, что перечислить все возможные причины, провоцирующие гипоксию плода, невозможно. Данное состояние не просто имеет множество причин, оно также может появиться и на фоне, казалось бы, благополучного течения беременности. Условно все провоцирующие гипоксию факторы можно классифицировать на те, которыми обладает организм беременной; которые реализует система кровообращения «плод-плацента», а также на патологии развития самого плода.
Предпосылки к нарушению насыщения кислородом тканей плода создаются даже нормально протекающей беременностью:
— Беременность предполагает повышенную нагрузку на сердечно-сосудистую систему матери. Объем циркулирующей крови увеличивается на 30%, так как ее должно «хватить» и плоду, а чтобы ее «прокачать», сердце увеличивает количество сокращений, то есть начинает работать на пределе.
— Чтобы беременность не прервалась досрочно, яичники (желтое тело), а затем плацента синтезируют гормон прогестерон. Под его воздействием венозные стенки становятся менее эластичными.
— Растущая матка поднимает диафрагму, тем самым меняя внутрибрюшное давление, что сказывается на кровотоке.
— По мере увеличения матка давит и деформирует вены малого таза, затрудняя продвижение крови по ним. При многоплодной беременности данный фактор провоцирует гипоксию у плодов чаще прочих.
Перечисленные изменения увеличивают нагрузку на сердце и сосуды беременной, но являются физиологически допустимыми и не приводят к осложнениям. Однако если у беременной имеются хронические сердечно-сосудистые патологии (варикоз, миокардит, пороки сосудов и сердца), такая нагрузка может спровоцировать адаптационный срыв.
Среди патологических состояний гипоксию нередко провоцирует дефицит железа (анемия). Железо участвует в транспортировке кислорода к тканям, если его становится мало – кровь насыщается кислородом недостаточно.
Угроза гипоксии плода возрастает, если беременная имеет эндокринные патологии (сахарный диабет, дисфункцию щитовидной железы) или заболевания системы дыхания (бронхиальную астму).
Переоценить влияние стрессовых ситуаций и сложной психоэмоциональной обстановки на течение беременности невозможно. Сильные эмоции провоцируют выброс «гормона стресса» — кортизола, он спазмирует стенки любых сосудов, в том числе и плацентарных. Помимо гипоксии, стрессы провоцируют и аномальные маточные сокращения, что чревато несвоевременным прекращением беременности.
Еще один негативный фактор, влияющий на состояние сосудов в системе «плод — мать» — курение. При участии никотина в плацентарных сосудах формируются микротромбы, и кровоток меняет параметры на патологические.
Самая частая причина нарушения кровотока в плаценте – ее инфицирование. У истоков инфекционного воспаления могут находиться вирусы, грибы, кокковая флора. Под влиянием инфекции в тканях плаценты развивается отек, повреждаются стенки сосудов, изменяется вязкость крови.
Инфекция может локализоваться не только в зоне плаценты. Иногда она способна преодолевать защитный «барьер» плаценты и проникать к плоду. Инфицирование плода, привыкшего к стерильной среде обитания, провоцирует серьезные последствия вплоть до внутриутробной гибели.
Иногда внутриутробную гипоксию провоцирует аномальное расположение плаценты, когда она прикрепляется к маточной стенке на участке, который хуже кровоснабжается. Чаще подобное случается при наличии аномалий развития матки.
Таким образом, внутриутробная гипоксия плода может сопровождать множество патологических состояний.
Причины проявления гипоксии
Кислородное голодание проявляется вследствие протекания неблагополучных процессов в организме беременной женщины или плода. Существует достаточное количество факторов, способствующих развитию гипоксии. Прежде всего, это различные заболевания будущей матери (например, нарушения работы сердечно-сосудистой системы, интоксикация, анемия и др.), а также сбои в нормальном функционировании плацентарного кровотока, например, вследствие гестоза, перенашивания, патологий пуповины и плаценты. Заболевания плода, например, такие как анемия, пороки развития, тоже могут стать причиной возникновения гипоксии.
О механизмах развития патологии известно немало: к гипоксии приводят нарушения снабжения матки кислородом и обменных процессов плаценты, дефицит гемоглобина, проявления сердечно-сосудистой недостаточности.
Некоторые врачи, рассуждая о возникновении гипоксии плода, находят причины в генетических проблемах. Но, чаще всего, проявление подобной патологии все же носит не наследственный, а приобретенный характер.
К гипоксии могут привести некоторые заболевания будущей матери, которые она перенесла незадолго до беременности либо в течение периода вынашивания ребенка.
Среди подобных заболеваний можно выделить:
- интоксикацию организма вследствие отравлений, токсикоза, вредных условий труда или функциональных нарушений в работе почек;
- заболевания или патологию развития легких;
- сердечную недостаточность;
- анемию;
- сахарный диабет.
Также к патологическому состоянию могут привести некоторые осложнения во время беременности:
- многоводие (увеличенное количество околоплодных вод);
- токсикоз на последних месяцах беременности — гестоз;
- предлежание плода в тазовом положении;
- многоплодная беременность;
- сбои в работе плаценты или маточно-плацентарного кровотока.
Иногда гипоксия проявляется вследствии инфицирования плода, врожденных пороков развития, возникновения анемии, либо несовместимости крови матери и ребенка (гемолитическая болезнь).
Острая гипоксия может стать следствием преждевременной отслойки плаценты, разрывов матки, чаще на последних сроках беременности, или же аномального течения родов (затяжной или стремительный процесс), неосторожного сдавливания головки плода роженицей, выпадения или прижатия пуповины
Признаки
Важно не пропустить первые признаки внутриутробной гипоксии плода. Ведь, в большинстве случаев, вовремя принятые меры позволяют избежать негативных последствий, которые неизменно проявятся при длительном кислородном голодании
Первый и основной признак острой гипоксии — нарушение работы сердца плода, которое характеризуется неровным сердцебиением (аритмией), учащением или замедлением сердечных сокращений, глухостью тонов.
В норме до момента рождения биение сердца ребенка довольно частое — 110-160 ударов в минуту. Более интенсивное сердцебиение (свыше 160 ударов) и замедленное (ниже 80 ударов в минуту) можно считать симптомами гипоксии.
Другой признак, который в ряде случаев, может косвенно подсказать беременной о наличии проблем у будущего ребенка — изменение привычной двигательной активности плода. При легком кислородном голодании его поведение становится беспокойным, шевеления становятся более частыми и сильными. Если состояние будущего ребенка не улучшается и гипоксия прогрессирует, движения плода становятся более слабыми. Считается, что при нормальном течении беременности, женщина должна ощущать шевеления плода не менее 3 раз в течение одного часа. Впрочем, прежде чем делать поспешные выводы о возникновении гипоксии и звонить врачу, стоит самостоятельно понаблюдать за движениями будущего ребенка на протяжении нескольких часов.
В распоряжении современной медицины немало методов исследований, которые с той или иной точностью позволяют подтвердить или опровергнуть наличие кислородной недостаточности, определить степень опасности для плода. Среди используемых методов можно выделить наиболее точные и информативные КТГ (кардиотахографию), фонокардиографию, допплерометрию, исследование околоплодных вод (амниоскопию).
Также широко используются возможности ультразвукового сканирования, благодаря которому удается выявить совершаемые плодом неровные дыхательные движения, характерные для гипоксии.
При грамотном ведении родов врачи наблюдают за самочувствием плода с помощью кардиомониторного наблюдения. Есть и другие признаки, по которым можно судить о неблагополучии ребенка, появляющегося на свет. Одним из признаков острого кислородного голодания являются зеленые воды, окрашенные меконием.
Лечение при беременности
Установленный факт гипоксии во время беременности ни в коем случае не должен оставаться без внимания, нужна быстрая и эффективная терапия, чтобы минимизировать возможные последствия для малыша. Врачи призывают будущих мам, в первую очередь, успокоиться, поскольку излишние нервные переживания только усугубляют и без того достаточно сложное состояние ребенка.
На поздних сроках сильная гипоксия может стать показанием к проведению срочных родов путем кесарева сечения. На более ранних сроках, когда малышу еще совсем рано появляться на свет, врачи постараются сделать все возможное, чтобы малышу стало лучше. Лечение можно проходить дома, но при условии, что степень тяжести гипоксии не превышает 1 степени. Остальные случаи подлежат срочной госпитализации и постоянному наблюдению за беременной и малышом в стационаре.

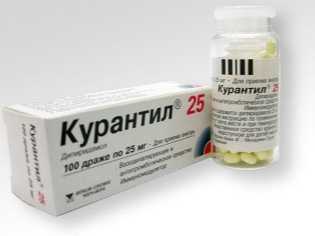
Врачи назначают мамам постельный режим, именно при нем кровоснабжение плаценты увеличивается и незначительную гипоксию удается вылечить в кратчайшие сроки. Основной подход к лекарственной терапии заключается в применении препаратов, которые улучшают маточно-плацентарный кровоток, к таким относятся «Курантил», «». При тяжелой гипоксии эти препараты вводятся внутривенно капельным путем. В остальных ситуациях разрешено принимать таблетки. Женщине прописывают витамины, препараты железа, магния. Курсы лечения повторяют.
В этом принимают участие два специалиста — акушер-гинеколог, который знает, что можно и чего нельзя его пациентке в «интересном» положении, и врач-специалист, в чьем ведении находится болезнь. Назначать лекарства и манипуляции они должны совместно, лечение, каким оно было до наступления беременности, как правило, меняется.

Профилактика гипоксии
Как избежать гипоксии плода?
Придерживайтесь следующих правил. Это то, что доступно каждой женщине и часто требует лишь вашего времени и немного постоянства.
Более подробно о том, как вести себя на последних неделях беременности, готовиться к родам и справиться с волнением перед предстоящими родам, говорим в рамках курса Пять шагов к успешным родам>>>
Во-первых, о вредных привычках нужно сразу забыть;
Курение и алкоголь наносят непоправимый вред здоровью малыша.
Когда беременная курит, происходит спазм сосудов плода. Никотин способствует истончению плаценты, увеличивается риск ее отслойки. Затрудняется попадание кислорода к матке и малышу.
Нужно как можно чаще гулять на свежем воздухе;
Желательно, чтобы эти прогулки были в парке или в лесу, где воздух более чист. Также рекомендуется постоянно проветривать помещение. Даже в холодное время. Особенно полезно проветривание комнаты перед сном.
Правильное питание очень важно для беременной женщины;
Но, помимо избегания тяжелой для желудка (острой, жирной и сладкой пищи), важно, чтобы рацион будущей мамы был полезен и разнообразен. Употребление одних и тех же блюд может приводить к недостатку важных витаминов и полезных веществ
Употребление одних и тех же блюд может приводить к недостатку важных витаминов и полезных веществ.
Обязательно в рационе должны присутствовать продукты, богатые железом. К ним относятся: печень, морская капуста, яблоки, гречка, горох, тыквенные семечки, миндаль, фасоль, чернослив, изюм, курага, шоколад.
- Нельзя забывать про воду. Употребление достаточного количества воды поможет избежать отечности (подробно об этом читайте в статье Отеки при беременности>>>);
- Занятия спортом и гимнастикой помогут избежать многих патологий и заболеваний;
Главное правило – нагрузки должны быть умеренными. Можно выбрать тот вид спорта, который больше понравился. Например, йогу для беременных, плавание и т.д.
Но, помимо физической активности, будущей маме важно полноценно отдыхать. Здоровый сон позволяет восстановить энергию, а также избавиться от переживаний и стрессов
Последствия гипоксии для ребенка могут быть самыми разными. Лучше уделить больше внимания профилактике и настроиться на хорошее.
- Маловодие при беременности
- Низкое давление при беременности
- Белые выделения при беременности
Лечение и профилактика гипоксии
Лечение гипоксии должно быть комплексным
Наряду с терапевтическими мероприятиями важное место отводится профилактике и коррекции пищевого рациона. На разных сроках беременности при подозрении на гипоксию делаются индивидуальные назначения для каждой пациентки, которые будут способствовать стабилизации кровообращения в тканях плаценты
Фармакологические препараты для лечения гипоксии должны способствовать:
- расслаблению маточного миометрия;
- расширению сосудов матки и плаценты;
- улучшению реологических показателей крови;
- стимуляции метаболизма в матке и плаценте.
Пациентке с гипоксией показан постельный режим. При сложных состояниях, когда организм женщины ослаблен, несколько раз в день рекомендуется дыхание кислородной смесью принудительно с помощью маски. Хорошо поддержит организм белково-кислородный коктейль.
Из лекарственных препаратов применяют следующие:
- Сигетин;
- Эфиллин;
- Курантил;
- Трентал;
- Гепарин;
- Метионин;
- Кокарбоксилаза;
- Фолиевая кислота;
- Глютаминовая кислота;
- минеральные и витаминные комплексы.
На сегодняшний день эффективным средством от гипоксии является препарат Нобен. Он не имеет противопоказаний и не приводит к зависимости даже при продолжительном применении.
Витамины и микроэлементы обеспечивают регенерацию пораженных тканей в головном мозге. Препараты, снижающие отечность, необходимы для нормализации функций головного мозга и улучшения кровообращения мозговых оболочек.
Хроническую гипоксию на сроках от 28 до 32 недель при отсутствии ожидаемого эффекта и ухудшения показателей проводится немедленное родоразрешение.
В родовой период при подготовке к хирургическим родам обязательно поддерживают дыхание увлажненным кислородом, внутривенные инъекции глюкозы, Эуфиллина, Сигетина, Кокарбоксилазы и аскорбиновой кислоты.
Профилактика сводится к ранней дородовой диагностике, устранении сопутствующих заболеваний. Беременные, страдающие сахарным диабетом, патологиями сердечно-сосудистой системы, входят в группу риска.
Большое значение в терапии гипоксии отводится народным средствам. Однако полностью замещать ими традиционные методы нельзя. Перед применением травяных настоев обязательно нужно проконсультироваться с доктором.
Прекрасный эффект в лечении гипоксии обеспечивает лекарственное растение мокрица. Готовить настой из мокрицы можно только на водяной бане или в термосе, не подвергая её кипячению. Кипячение приведет к разрушению активных веществ растения. Для заваривания настоя берут столовую ложку сухого измельченного сырья и заливают стаканом кипятка. Если настой готовят в термосе, ему дают настояться в течение семи часов, а потом принимают теплым три раза в день за полчаса до приема пищи по 50 мл.
Лечебное действие при гипоксии оказывает лист брусники. Настои из листьев брусники готовят в таких же пропорциях, как и из мокрицы. Полезно употреблять в пищу ягоды этого растения.
Наиболее безопасным и полезным во всех отношениях является березовый сок. Беременным он окажется очень полезен. Допустимо выпивать в сутки до одного литра.
К профилактическим мерам при гипоксии следует отнести:
- отказ от вредных привычек;
- снижение употребления продуктов с высоким уровнем холестерина;
- включение в пищевой рацион продуктов, богатых клетчаткой, микроэлементами, витаминами;
- обильное питье;
- отвары трав для улучшения кровоснабжения мозговых оболочек кислородом (лист земляники, плоды шиповника, надземные части мелиссы, цветки ромашки).
Прогулки на свежем воздухе, избегание мест, где собираются курильщики, а также помещений, в которых хранятся токсичные вещества, контрастный душ и упражнения гимнастики для беременных — залог здоровья самой женщины и её будущего малыша.