Лекарства
Одной диетой при панкреатите, к сожалению, не обойтись. Вам все равно придется принимать некоторые лекарственные препараты, которые позволят восстановить функцию железы. Беременность ограничивает список таких препаратов.
- Ферментные средства. К ним относятся Мезим, Фестал, Креон. Они являются средствами заместительной терапии — ваша поджелудочная железа не может полноценно вырабатывать необходимое количество ферментов. Это приводит к нарушению пищеварения, а следовательно, плод не получает необходимые питательные вещества. Принимать их вам нужно непосредственно перед едой;
- Антацидные препараты. Среди них для беременных разрешены Алмагель и Гевискон. Их применение необходимо для снижения кислотности желудочного сока, который может раздражать поджелудочную железу. Принимают их за полчаса до еды;
- Средства для улучшения перистальтики. Беременным разрешено лекарство Тримедат. Его применение позволит предотвратить заброс пищеварительного сока обратно в поджелудочную железу;
- Желчегонные препараты показаны вам для улучшения оттока желчи и восстановления пищеварения. К ним относятся Аллохол и Холосас;
- При сильных болях можно воспользоваться спазмолитическими препаратами — Но-шпа, Спазмалгон. Однако злоупотреблять ими не следует, поскольку они могут повлиять на тонус матки;
- Для восстановления нормального стула вам нужно принимать препараты с пробиотиками — Линекс (актуальная статья по теме: Линекс при беременности>>>), Максилак, Нормобакт, Баксет.
Курс медикаментозного лечения должен составлять не менее недели и должен быть назначен врачом.
Панкреатит при беременности — чем лечить из народных средств? К сожалению, народные рецепты не могут оказать хорошего эффекта при панкреатите. Риск возникновения побочных действий от их применения может значительно превышать пользу. Поэтому народная медицина не рекомендована вам при лечении панкреатита на фоне беременности.
Единственное, что можно посоветовать — это прием сиропа или отвара шиповника. Он способствует лучшему оттоку желчи, что помогает улучшить процесс пищеварения.
Возникновение панкреатита — всегда неприятное состояние. Особенно, если вы беременны. Однако не следует пугаться, ведь это заболевание легко поддается лечению. Главное, начать его вовремя и использовать только разрешенные препараты.
- Какие анализы сдают при беременности
- Горечь во рту при беременности
- Плохой анализ мочи при беременности
Как лечить
Лечение острого панкреатита выполняется в стационаре. В первые дни заболевания возможно парентеральное питание. Потом назначают диету, используют препараты для снятия приступа и облегчения общего состояния будущей мамы. Тактика лечения будет меняться в зависимости от степени тяжести патологического процесса и его распространенности. В период проведения лечения обязателен постоянный мониторинг плода.
Лечение хронической формы панкреатита проводится только в стадии обострения.
Медикаментозная терапия предполагает использование следующих лекарственных препаратов:
- спазмолитические — «Дротаверин», «Папаверин»;
- антиферментные — для подавления функции поджелудочной железы – «Пантрипин», «Гордокс»;
- ферменты, назначение которых происходит вне периода обострения – «Панкреатин», «Мезим»;
- ингибиторы протонной помпы – «Рабимак», «Омез»;
- антациды – «Альмагель», «Гевискон». Они способствуют снижению кислотности панкреатического сока, а это помогает снять воспалительный процесс;
- желчегонные препараты – «Холосас», «Аллохол», которые нормализуют отток желчи и способствуют улучшению пищеварения.
Самостоятельные роды допустимы при удовлетворительном состоянии женщины и плода. При панкреатите кесарево сечение выполняется довольно редко. Когда все рекомендации врача выполняются, – высок шанс рождения здорового ребенка.
При наличии кист в поджелудочной выполняют их хирургическое удаление. Во время протекания беременности хирургическое вмешательство не проводят, его откладывают на послеродовой период.
Плановая операция. Этот тип хирургического вмешательства выполняется при отсутствии прогресса в терапии или скором развитие панкреатита. Предпосылкой является полное отсутствие возможности избавиться от болевого синдрома. Перед операцией снова выполняется диагностирование, чтобы избавиться от возможного ошибочного диагноза.
Питание при патологии
 Базу немедикаментозной терапии представляет диета, правила которой таковы:
Базу немедикаментозной терапии представляет диета, правила которой таковы:
- питаться следует часто — 5-6 раз в день;
- уменьшить объем порций;
- отказаться от жареной, жирной, острой пищи;
- ограничить употребление соли;
- увеличить долю белка в рационе;
- принимать поливитамины;
- отказаться от курения и приема спиртных напитков.
Перечень разрешенных продуктов таков:
- супы: вегетарианские, с гречневой, овсяной, перловой крупами, рисом, вермишелью, фруктовые, молочные. Щи вегетарианские, свекольник, гороховый суп с минимумом гороха;
- каши: протертые, сваренные на воде или пополам с молоком из гречки, манки, овсянки, пшена, риса. Плов с сухофруктами;
- макароны с нежирной подливой;
- нежирные сорта говядины, телятины, мясо птицы (индейка, курятина). Все готовится на пару или отваривается. Употребляются блюда, приготовленные в протертом виде – суфле, пюре, кнели и т.д., голубцы;
- нежирные сорта рыбы в вареном, запеченном виде;
- хлеб: отрубной, ржаной, сухари;
- сметана, йогурт и молоко нежирные, неострые, сыр фета;
- яйца – в виде омлетов;
- овощи: болгарский перец, помидоры (немного), морская капуста, огурцы, картофель, кабачки, тыква, цветная капуста;
- фрукты: яблоки протертые некислых сортов, бананы (не больше одного в день), компоты из свежих фруктов, арбуз, папайя, дыня, ананасы,
- пастила, мед, пряники, леденцы, зефир.
Разрешено пить следующие напитки: черный чай с лимоном некрепкий, отвар шиповника, разбавленные водой соки, некислые морсы и кисели, отвар ромашки.
Видео по теме:
Инструкция панкреатина при беременности
Следует сразу предупредить респондентов, что на сегодняшний день клинический мониторинг приема панкреатина, применительно к категории рассматриваемых пациентов (женщин, ожидающих ребенка), не проводился. Поэтому данных, характеризующих воздействие препарата на другие органы беременной, а так же на состояние и дальнейшее развитие плода, нет.
Единственное, что безоговорочно опровергает компания – производитель – это то, что лекарству присущи тератогенные характеристики (способность вещества нарушать развитие тканей и органов плода, приводящее к врожденным уродствам).
В свете вышесказанного, инструкция панкреатина при беременности, гласит, что данное лекарственное средство разрешено к применению в этот ответственный для женщины период только в том случае, если необходимость купирования клинической картины ее патологии существенно перевешивает то, предполагаемое, негативное воздействие на организм развивающегося эмбриона.
При необходимости допускается прием панкреатина и во время, когда женщина кормит своего новорожденного малыша грудным молоком.
Разрабатывая то или иное средство, фармакологи преследуют определенную цель. При выпуске панкреатина, основными показаниями к его использованию ставились сбои, возникающие в процессе пищеварения:
- Хроническая стадия панкреатита — воспалительно-дегенеративный процесс в поджелудочной железе.
- Муковисцидоз — системное наследственное заболевание, при котором происходит мутация белка, участвующего в транспорте ионов хлора через мембрану клеток, вследствие чего возникают нарушения в работе желез внешней секреции, в том числе и поджелудочной железы.
- Другие поражения органов пищеварения, приводящие к нарушению их функционирования, выражающиеся такой симптоматикой: тошнота, рвотные позывы, диарея, метеоризм и другие.
- Сбой процесса пищеварения, вызванный малоподвижным образом жизни.
- Нарушение способности к нормальному пережевыванию пищи (ушиб, перелом нижней челюсти, проблемы с зубами или протезами и так далее).
- Неправильное, нерациональное питание.
- Данный препарат может быть назначен доктором перед некоторыми методиками ультразвукового обследования или рентгенографии внутренних органов в области живота и малого таза.
Панкреатин вводится в организм беременной перорально во время приема пищи или непосредственно после окончания трапезы. Рекомендованная осредненная дозировка лекарственного средства составляет 150 000 ЕД. Данное количество препарата определяется по уровню липозы, концентрация которой в обязательном порядке отражается на упаковке препарата.
Симптомы
Острый панкреатит – это токсическое поражение поджелудочной железы с нарушением выработки ферментов. К проявлениям этой патологии относится:
- сильная боль в подложечной области;
- тошнота;
- рвота, не приносящая облегчения;
- метеоризм;
- вздутие живота.
Острый панкреатит возникает внезапно и сопровождается резким нарушением общего состояния женщины. Воспаление, возникшее в области головки поджелудочной железы, сопровождается сдавлением ее протоков и появлением желтухи. Причиной смерти может стать выраженная интоксикация организма, печеночная недостаточность и отек головного мозга. При появлении первых симптомов острого панкреатита необходимо немедленно вызвать «скорую помощь».
Хронический панкреатит может длительное время никак не заявлять о себе. Обострение патологии чаще всего происходит в I триместре беременности. Это состояние маскируется под ранний токсикоз и требует внимательной диагностики. В свою очередь хронический вялотекущий панкреатит сам по себе может спровоцировать усиление симптомов токсикоза.
Признаки обострения хронического панкреатита:
- умеренная болезненность в подложечной области, в левом или правом подреберье;
- тошнота и рвота;
- изжога;
- вздутие живота;
- диарея;
- снижение массы тела.
Локализация болей будет зависеть от распространенности воспалительного процесса. Это патологический очаг находится в области головки поджелудочной железы, болеть будет преимущественно справа под ребрами. При поражении хвоста боль локализуется в левом подреберье, тела – в эпигастрии. Тотальное воспаление поджелудочной железы приводит к появлению опоясывающих болей. Возможно распространение неприятных ощущений в лопатку, плечо и левую руку. Такое состояние часто путают с приступом стенокардии или инфаркта миокарда.
Боли при хроническом панкреатите могут быт слабой или умеренной выраженности. Неприятные ощущения возникают вскоре после еды или же сохраняются длительное время независимо от приема пищи. Провоцирует обострение употребление жареных, острых, соленых и жирных блюд. Интервалы между приступами боли могут быть очень разными – от нескольких дней до нескольких лет.
Способ применения и дозы
Форма выпуска панкреатина — таблетки в кишечнорастворимой оболочке, желатиновые капсулы и драже.
Все формы панкреатина предназначены для приема внутрь. Доза определяется индивидуально – на основании данных анализа панкреатического сока на содержание ферментов. Расчет дозировки производится (ориентируясь на фермент липазу) на килограмм массы тела пациента. Так, для взрослых средняя разовая доза составляет 8000-24000 единиц (1-3 таблетки), максимальная суточная — 150 000 единиц.
Панкреатин (таблетки, капсулы, драже) принимается целиком в процессе еды или после приема пищи и запивается большим количеством воды (не щелочной).
Данные относительно того, возможна ли передозировка данного лекарственного препарата, отсутствуют.
[], [], [], []
Применение панкреатина при беременности в 1 триместре
Первая треть зарождения новой жизни с момента ее зачатия является наиболее ответственной. Ведь в данный период происходит зарождение и становление всех органов и систем организма будущего человека. Поэтому любое, даже самое незначительное негативное воздействие на это шаткое равновесие способно вызвать сбой в нормальном развитии эмбриона.
Применение панкреатина при беременности в 1 триместре, несмотря на отсутствие тератогенности действия препарата, допускается только с разрешения специалиста. Если тяжесть протекания заболевания требует немедленного купирования, врач, несмотря на риск негативного воздействия, на плод, может принять решение о назначении панкреатина, так как последствия протекания болезни способны существенно сказаться на нормальном течении беременности.
Применение панкреатина при беременности во 2 триместре
Это, пожалуй, наиболее благоприятный период в протекании беременности. Токсикоз остается, как правило, позади, а вес «животика» еще не настолько большой, чтобы причинять будущей матери дискомфорт при ходьбе. Именно во время второго триместра женщина начинает больше ощущать своего малыша – плод начинает шевелиться.
Но и в данный отрезок времени женщина не застрахована от «медицинских неприятностей» — различного рода заболеваний. Может дать о себе знать и хронический панкреатит. Поэтому применение панкреатина при беременности во 2 триместре вполне допускается. Но не лишним еще раз будет оговориться, что лекарственное средство может быть назначено только акушером – гинекологом, ведущим беременность, гастроэнтерологом или, в крайнем случае, участковым доктором, который обязательно должен учесть статус женщины.
Никаких самостоятельных назначений и бесконтрольного приема препарата, если впоследствии женщине не желает столкнуться с патологическими изменениями своего состояния, а так же с проблемами дисгенезии (врожденной недоразвитости некоторых систем и органов, врожденного уродства).
Применение панкреатина при беременности в 3 триместре
Поджелудочная железа человека вырабатывает несколько специализированных ферментов, которые направленно работают на расщепление и утилизацию составляющих пищи: на переработку жиров направлен такой фермент как липаза, за переработку углеводов отвечает амилаза, а белковую составляющую продуктов обрабатывает протеаза.
Результатом ввода панкреатина при беременности является нормализация уровня данных ферментов, что способствует росту всасывающей активности слизистой тонкого кишечника, в достаточном количестве адсорбирующего необходимые для нормальной работы всего организма вещества.
Причины и развитие патологии
При панкреатите воспаление может затронуть как отдельные фрагменты поджелудочной железы, так и ее всю. От этого выраженность симптоматики поджелудочной может не зависеть – при небольших очагах воспаления способна возникнуть его полноценная картина.
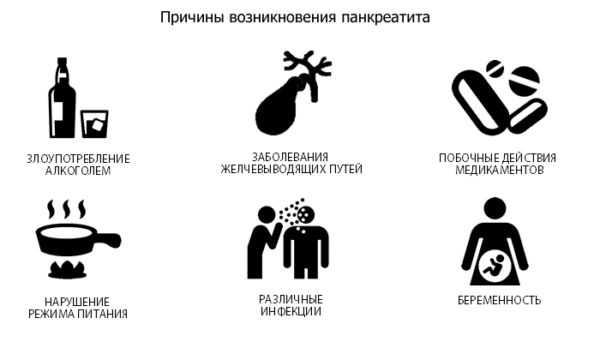
К возникновению панкреатита при беременности приводят:
- нарушение принципов здорового питания;
- злоупотребление спиртными напитками;
- нерациональный прием ряда медикаментозных препаратов;
- нарушение целостности поджелудочной железы;
- болезни желчного пузыря и желчевыводящих протоков.
Данное заболевание возникает при таких нарушениях питания, как:
- злоупотребление жирной и жареной пищей;
- нарушение режима питания – игнорирование четкой системы завтраков, обедов ужинов.
Беременные, зная про разрушающее действие алкоголя на плод, спиртные напитки не употребляют, но воспаление поджелудочной может возникнуть из-за приема алкоголя еще до беременности. То же касается и развития описываемой патологии при применении ряда лекарственных средств – в первую очередь, мочегонных препаратов и некоторых гормональных средств.
Возникновение панкреатита при беременности нередко спровоцировано повреждениями поджелудочной железы. Причем, такие травмы могут возникнуть еще до наступления беременности, но последствия в виде панкреатита появляются уже во время нее. Толчком к возникновению данного заболевания становятся:
- внешние повреждения – резаные, колотые раны;
- нарушение целостности поджелудочной железы во время полостных операций – не только на железе, но и на других органах брюшной полости.
Обратите внимание
Возникновению описываемого заболевания могут способствовать болезни желчного пузыря и желчевыводящих протоков – обычно воспалительные. Чаще всего панкреатит при беременности возникает на их фоне, если общий желчный проток и проток поджелудочной железы имеют общее устье при впадении в фатеров сосочек (локацию в 12-перстной кишке, где они в нее впадают).
Роль механического фактора в возникновении панкреатита при беременности не такая выраженная, как в случае возникновения холецистита у беременной женщины. На поздних сроках увеличенная матка также давит на поджелудочную железу, но из-за морфологической специфики стенки протока такое давление не вызывает существенного нарушения его просвета.
Формы панкреатита у беременных
Отдельное внимание следует уделить форме панкреатита. Если болезнь протекает остро, риски, связанные с панкреатитом значительно выше
Как правило, острое воспаление поджелудочной железы несовместимо с первыми неделями беременности. Что касается хронического панкреатита, то прогноз более благоприятный, поскольку существенного негативного влияния на малыша панкреатит не оказывает.
Острый панкреатит при беременности
Острое воспаление поджелудочной железы — редкое явление в гестационном периоде. Но при этом данное состояние крайне опасное и может значительно осложнить течение беременности.
Острая форма болезни заключается в нарушении проходимости протока органа с последующим разрывом стенок протока и стремительном разрушении клеток органа. На фоне таких процессов наблюдается полное нарушение пищеварения и дисфункция большинства систем организма.
Лидирующая причина такого состояния беременной женщины — патологии желчного пузыря. Ситуацию усугубляет резкое ухудшение самочувствия женщины и плода (в результате панкреатита ухудшается обеспечение плода полезными веществами).
Острый приступ панкреатита при беременности отличается стремительным развитием, поэтому трудностей с диагностикой не возникает. У женщины внезапно развивается сильный болевой синдром, локализирующийся в левом подреберье. Боль может растекаться по всему животу и спине. Кроме того, у женщины повышается температура тела и возникают диспепсические явления — рвота, понос, тошнота.
Тем не менее, неспецифичность симптомов может вводить в заблуждение, поэтому нередки случаи проведения лечения кишечной инфекции и других расстройств пищеварения вместо панкреатита. По этой причине тошнота и боли в животе должны побуждать женщину к обращению за медицинской помощью. Врачи на основании биохимических анализов смогут точно поставить диагноз и предотвратить осложнения.

Хронический панкреатит и беременность
Нередки случаи, когда острый панкреатит не был полноценно вылечен и перешел в хроническую форму. Порой больные даже не догадываются об этом.
Если у женщины на момент беременности протекает хронический панкреатит в скрытой форме, его обострение может вызвать множество факторов. Как правило, обострение панкреатита при беременности проявляется в первом триместре, но симптомы патологии часто воспринимают как признаки беременности. Это утренняя тошнота, отвращение к еде, дискомфорт в животе. Часто симптомы могут вовсе отсутствовать.
Тем временем панкреатит вызывает проблемы с усвоением витаминов, белков и жиров. У женщины вначале нарушается стул, снижается вес, учащаются приступы рвоты. Далее развивается дисбактериоз, гиповитаминоз, пищевая аллергия. Могут быть тупые боли опоясывающей локализации.
Особенно тяжело протекает беременность при панкреатите и холецистите (воспаление желчного пузыря). Если состояние обременено еще и наличием камней в желчном, состояние женщины постоянно ухудшается. В случае закупорки желчного протока может потребоваться экстренная операция. Без лечения и коррекции диеты женщина ослабевает, у нее снижается гемоглобин, появляются сонливость и апатия. Негативно сказывается панкреатит и на малыше: в условиях дефицита полезных веществ малыш начинает отставать в развитии и росте.

Описание заболевания
Поджелудочная железа – жизненно важный орган, одной из функций которого является производство панкреатического сока. В нем содержатся ферменты, отвечающие за расщепление белков, жиров, углеводов. Поэтому без правильной выработки панкреатического сока, нормальное пищеварение невозможно.
Ферменты, которые прошли через этап расщепления, должны попасть в двенадцатиперстную кишку. Когда возникает воспаление, работа ферментов начинается раньше – до того, как попали в кишку, то есть они активизируются в поджелудочной. Результатом этого становится поражение тканей, если сказать просто, поджелудочная железа «переваривает саму себя». Такое явление называется панкреатитом.
Одним из наибольших осложнений панкреатита, то есть воспалительного процесса железы, является панкреонекроз. Возникает эта патология тогда, когда из-за сильного воспалительного процесса, погибает значительное количество клеток поджелудочной железы.
Обширный панкреонекроз – крайне тяжелое состояние, которое несет угрозу жизни. Встречается оно редко, когда воспалительный процесс длится долгие годы, не лечится.
Диагностика
Всем известен тот факт, что протекание беременности у женщины разбито на три триместра. Каждые три месяца женщина должна приходить к наблюдающему её врачу для общего обследования организма. Диагностика и лечение панкреатита на трёх триместрах практически не отличаются.
Единственное, что сроком до 12 недель, то есть в первом триместре, при молниеносном развитии заболевания женщина может прервать беременность.
В остальном же отличий не существует.
Диагностировать болезнь у будущей мамы можно тремя способами:
-
- Клинический или биохимический анализ крови (определяют активность ферментов в крови и моче).
-
- УЗИ поджелудочной железы (показывает изменение размеров поджелудочной железы, а также наличие кист и псевдокист).
- Рентген поджелудочной железы (помогает обнаружить наличие искажение контура двенадцатиперстной кишки и её давление на увеличенную в размерах поджелудочную железу).
В процедуре лечения панкреатита у будущих мам отмечаются такие важные моменты, как:
следует сократить количество, принимаемых будущей матерью лекарственных препаратов;
необходимо произвести коррекцию питания, что предусматривает, что из рациона беременной женщины необходимо исключить всю жирную и тяжёлую пищу;
питание должно быть дробным. Питаться необходимо 5-6 раз в день маленькими порциями;
пищу следует употреблять в тёплом виде, так как холодная пища усиливает нарушение моторики кишечника, что приводит к спазмам;
под строгим запретом находится курение и алкоголь.
Немного про панкреатит
Все бы ограничивалось органами пищеварения, если бы не выделяемые ферменты и токсичные вещества во время болезни. Они могут всасываться в кровь и причинить вред всему организму.
Панкреатит разделили на несколько форм протекания:
- острая и острая рецидивирующая;
- хроническая и обостренная хроническая.
К причинам появления панкреатита относят:
- в первую очередь – злоупотребление алкогольными напитками;
- проявления желчнокаменной болезни;
- различные травмы и вирусные инфекции;
- наличие в организме паразитов;
- минимальный процент заболевания развивается после эндоскопического обследования.
Воспаление поджелудочной железы наблюдается у людей старше 30 лет, причем процент пациентов женского пола составляет в 2 раза больше, нежели мужского. Лечение панкреатита основано на соблюдении жесткой диеты и приеме специальных медикаментов.
Это не самый приятный вид заболевания для людей в нормальном положении, а вот панкреатит и беременность – неприятный тандем, риски осложнений лишь увеличиваются.
Лекарства
Одной диетой при панкреатите, к сожалению, не обойтись. Вам все равно придется принимать некоторые лекарственные препараты, которые позволят восстановить функцию железы. Беременность ограничивает список таких препаратов.
- Ферментные средства. К ним относятся Мезим, Фестал, Креон. Они являются средствами заместительной терапии — ваша поджелудочная железа не может полноценно вырабатывать необходимое количество ферментов. Это приводит к нарушению пищеварения, а следовательно, плод не получает необходимые питательные вещества. Принимать их вам нужно непосредственно перед едой;
- Антацидные препараты. Среди них для беременных разрешены Алмагель и Гевискон. Их применение необходимо для снижения кислотности желудочного сока, который может раздражать поджелудочную железу. Принимают их за полчаса до еды;
- Средства для улучшения перистальтики. Беременным разрешено лекарство Тримедат. Его применение позволит предотвратить заброс пищеварительного сока обратно в поджелудочную железу;
- Желчегонные препараты показаны вам для улучшения оттока желчи и восстановления пищеварения. К ним относятся Аллохол и Холосас;
- При сильных болях можно воспользоваться спазмолитическими препаратами — Но-шпа, Спазмалгон. Однако злоупотреблять ими не следует, поскольку они могут повлиять на тонус матки;
- Для восстановления нормального стула вам нужно принимать препараты с пробиотиками — Линекс (актуальная статья по теме: Линекс при беременности>>>), Максилак, Нормобакт, Баксет.
Курс медикаментозного лечения должен составлять не менее недели и должен быть назначен врачом.
Панкреатит при беременности — чем лечить из народных средств? К сожалению, народные рецепты не могут оказать хорошего эффекта при панкреатите. Риск возникновения побочных действий от их применения может значительно превышать пользу. Поэтому народная медицина не рекомендована вам при лечении панкреатита на фоне беременности.
Единственное, что можно посоветовать — это прием сиропа или отвара шиповника. Он способствует лучшему оттоку желчи, что помогает улучшить процесс пищеварения.
Возникновение панкреатита — всегда неприятное состояние. Особенно, если вы беременны. Однако не следует пугаться, ведь это заболевание легко поддается лечению. Главное, начать его вовремя и использовать только разрешенные препараты.
Панкреатит при беременности может привести к самым негативным последствиям. Этот период является крайне ответственным в жизни любой женщины, кроме того, он сопряжен с повышенной нагрузкой на организм, связанной с его перестройкой к вынашиванию ребенка. Наиболее часто при беременности наблюдается обострение имеющегося хронического панкреатита, но это заболевание может развиваться и впервые.

Как известно, плоду нужно много питательных веществ, а нарушение работы поджелудочной железы приводит к тому, что пищеварительная система не может работать правильно, поэтому организм матери и ребенка не получает необходимые им соединения в нужных количествах
При хроническом панкреатите его обострение в период вынашивания ребенка способствует также снижению выработки жизненно важного гормона инсулина, нужного для нормальной регуляции уровня глюкозы в крови